
根據2022年衛福部公告之國人十大死因,大腸癌再度蟬聯癌症前三名,2021年結腸、直腸和肛門癌的死亡數為6657人,較五年前增加11%,且有年輕化的趨勢。究竟如何及早發現大腸癌?
大腸癌的高危險群
大腸直腸癌(簡稱大腸癌)的病人中,約有20%與遺傳、基因有關,其餘80%則跟肥胖、生活型態不佳、低纖高脂的飲食、年齡增長等後天因素有關。
特別的是,家族性腺瘤 (FAP) 的病人主要是 APC 基因的突變,此基因的突變會導致大腸息肉廣泛增生,進而增加癌變的機率。此類病患產生息肉的平均年齡約16歲,若沒有適時治療,到40歲前罹患大腸癌的比率將近100%。
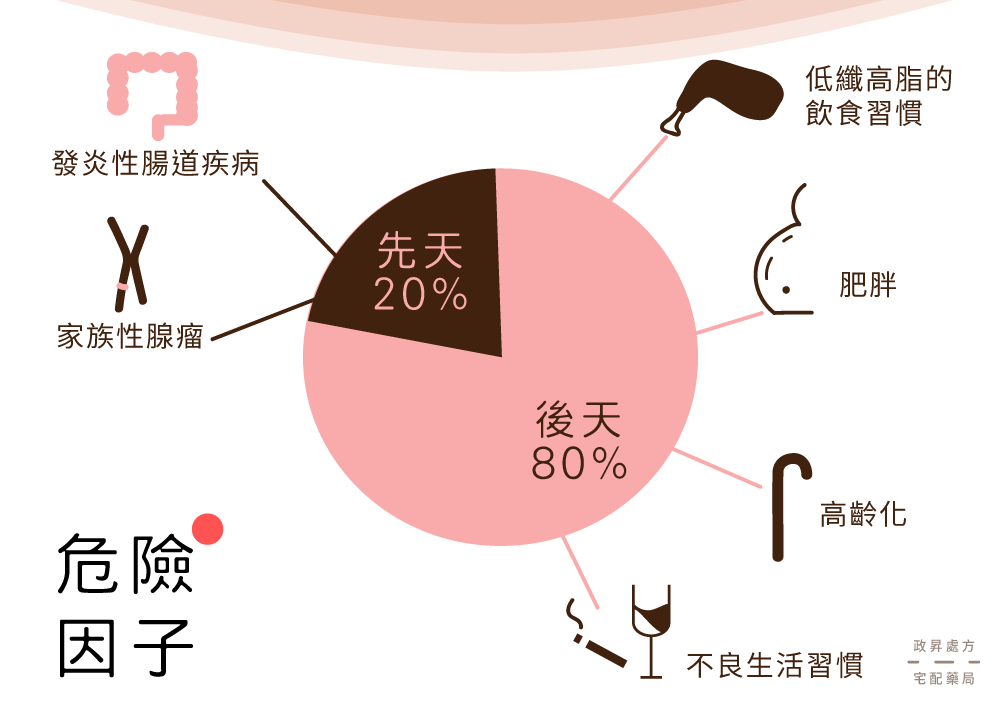
後天造成的危險因子:
- 體重超重:BMI≧24
- 缺乏運動:每週運動小於3次或每次運動小於30分鐘
- 不良飲食:愛吃紅肉、加工食品、油炸燒烤類
- 不良嗜好:有抽菸、喝酒的習慣
- 工時過長:每週工作時間遠遠超過40個小時
- 年齡增長:大腸癌好發於50歲以上的族群
注意!大腸癌常見的7大症狀
1. 常出現腹痛或絞痛
造成腹部經常疼痛或絞痛的原因,可能是腸阻塞引起腹脹、多氣、多屁所致,通常在排便或放屁後明顯改善,但腹痛的情況仍會反覆出現。
2. 體重減輕
未刻意減肥卻出現體重持續下降,或出現食慾不佳的狀況。體重下降的原因可能是癌細胞擴散,吸收人體進食的養分。
3. 排便出血或帶有黏液
痔瘡出血和大腸癌血便有什麼不同?這是許多人常出現的疑問。一般會以出血顏色做初步判斷,若因痔瘡出血較可能呈現鮮紅色,原因是排便時糞便擦破痔瘡表面造成出血。另外,腸胃道潰傷出血也可能呈現鮮紅色。
而大腸癌的出血大多偏暗紅色,主要是腸內出血停留的時間較長,經過氧化等作用才隨糞便排出。
簡單來說,排便出血即是不正常的現象,勿擅自推測原因,應立即就醫詳細檢查。
4. 排便急迫感
因腫瘤常長在直腸或接近肛門口附近,讓人體產生一種糞便已經到了直腸的錯覺,會有一直想排便的感覺,甚至排便完會覺得解不乾淨。
5. 排便習慣改變
排除感染、藥物等原因後,若有持續便秘或腹瀉的情形,都可能是大腸癌的明顯警訊。若便祕與腹瀉持續交替一段時間,應立即就醫檢查。
6. 糞便形狀變細
排便的通道受到腫瘤的影響而變窄,導致已經成形的糞便受到壓迫,而出現細條狀的情況。
7. 貧血
表示腸內的腫瘤已有出血現象,血液正在一點一滴的流失卻沒有感覺,此時若缺乏補充鐵質,就容易出現缺鐵性貧血。
大腸癌與息肉有關
大腸癌的症狀與息肉的增長有著密不可分的關係,常見類型主要分為以下三種:
腺瘤性息肉
腺瘤的外觀因有微血管而呈現鮮紅色,可分為絨毛型、管狀型、混合型三大類。在腺瘤中,以管狀型最常見;絨毛型最惡性也最容易出現癌化;混合型中絨毛腺瘤的比例越高,發生癌化的機會越大。及早發現並由醫師評估切除,可降低癌變的機率。
增生性息肉
最常見的息肉類型,外觀呈扁平狀,通常只是微小的黏膜突起,大小不超過0.5公分,常發現長在直腸或乙狀結腸。增生性息肉是良性的,並不會演變為癌症,患者也幾乎沒有症狀。
發炎性息肉
由於大腸發炎潰傷或細菌感染,導致大腸黏膜長出新組織,息肉的出現常與潰瘍性結腸炎、克隆氏症等疾病有關。此類型息肉好發於大腸發炎位置,容易產生腹痛、腹瀉等症狀。治療方式主要以藥物改善腸道發炎情形,發炎性息肉雖不會演變成癌症,但因外觀不易與腺瘤作區分,需進一步診斷才能確認。
補充:克隆氏症算是一種發炎性腸道疾病,症狀包含腹痛、腹瀉、發燒、體重減輕等,也容易發生腸阻塞,進而增加罹患腸癌的風險,有此疾病的族群應特別注意。
由息肉演變而成的腫瘤,是造成大腸癌的元兇,疾病的症狀往往跟腫瘤的生長位置與情況有關。
預防大腸癌可以怎麼做?
息肉與大腸癌的發生息息相關,究竟要如何避免息肉的增生與病變,良好的生活型態將是首要課題。
首先,必須擁有良好的飲食習慣,避免攝取加工紅肉、油炸燒烤類,一般民眾可以遵照「蔬果彩虹579」原則,均衡攝取各色與足量的蔬果,兒童一天至少要吃5份、女性7份、男性9份。研究顯示,飲食中含有足量的蔬果,可降低20%大腸癌發生率。
而長時間久坐是大多上班族的常態,所以運動習慣非常重要!可以每週至少運動三次、每次運動至少30分鐘為基準,運動不但能增進腸道蠕動,更可減低大腸內膜接觸糞便內之致癌物,維持腸道健康。
定期篩檢很重要!
最後,別忘了的定期篩檢的重要性,一般50歲以上民眾應每年接受糞便潛血檢查及五年一次鋇劑灌腸攝影或大腸鏡檢查。若自身曾得過息肉、大腸腺瘤,或一等親曾罹患結腸癌或息肉的危險群,檢查年齡應提前到40歲,除每年糞便潛血檢查外,約3-5年做一次鋇劑灌腸攝影或大腸鏡檢查,才能保障自身的腸道健康。
大腸癌發生位置
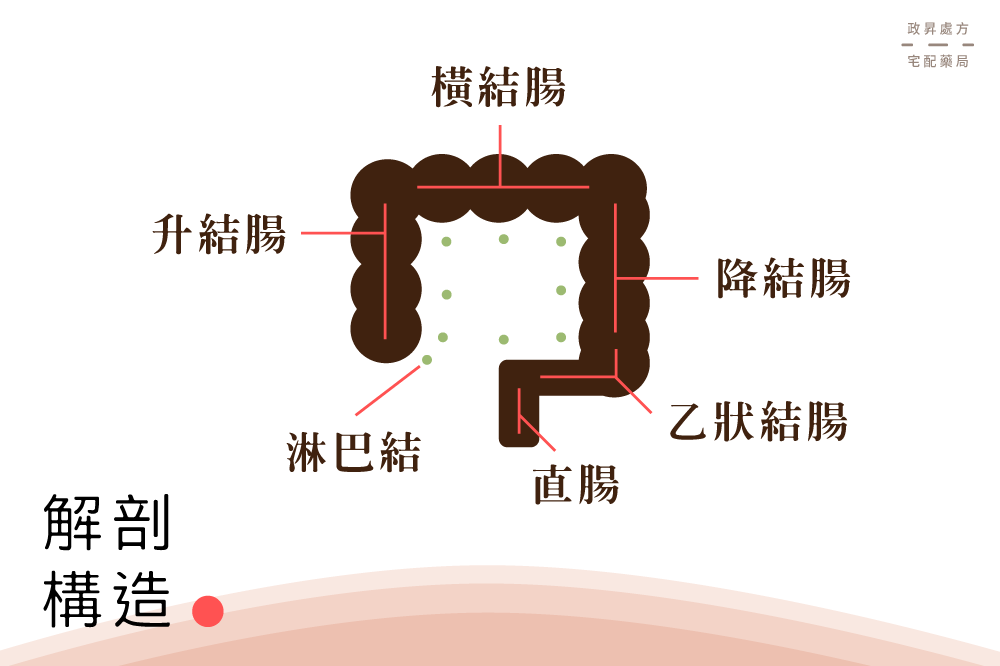
近端結腸(升結腸、橫結腸、降結腸)
約有百分之四十的大腸癌發生在近端結腸右側,症狀主要有疲倦、貧血、腹瀉、腹部腫塊等。
遠端結腸(乙狀結腸)
約有百分之六十的大腸癌發生在遠端左側,症狀包括排便習慣改變、便秘或腹瀉、大便變細、腹痛等等,上述這些症狀可能是慢性或急性大腸阻塞所致。
直腸
發生在直腸位置的癌症稱為直腸癌,症狀包括排便急迫感(急欲排便卻又解不乾淨)、排便帶血或黏液、排便不完全感等等。
大腸癌存活率高嗎?
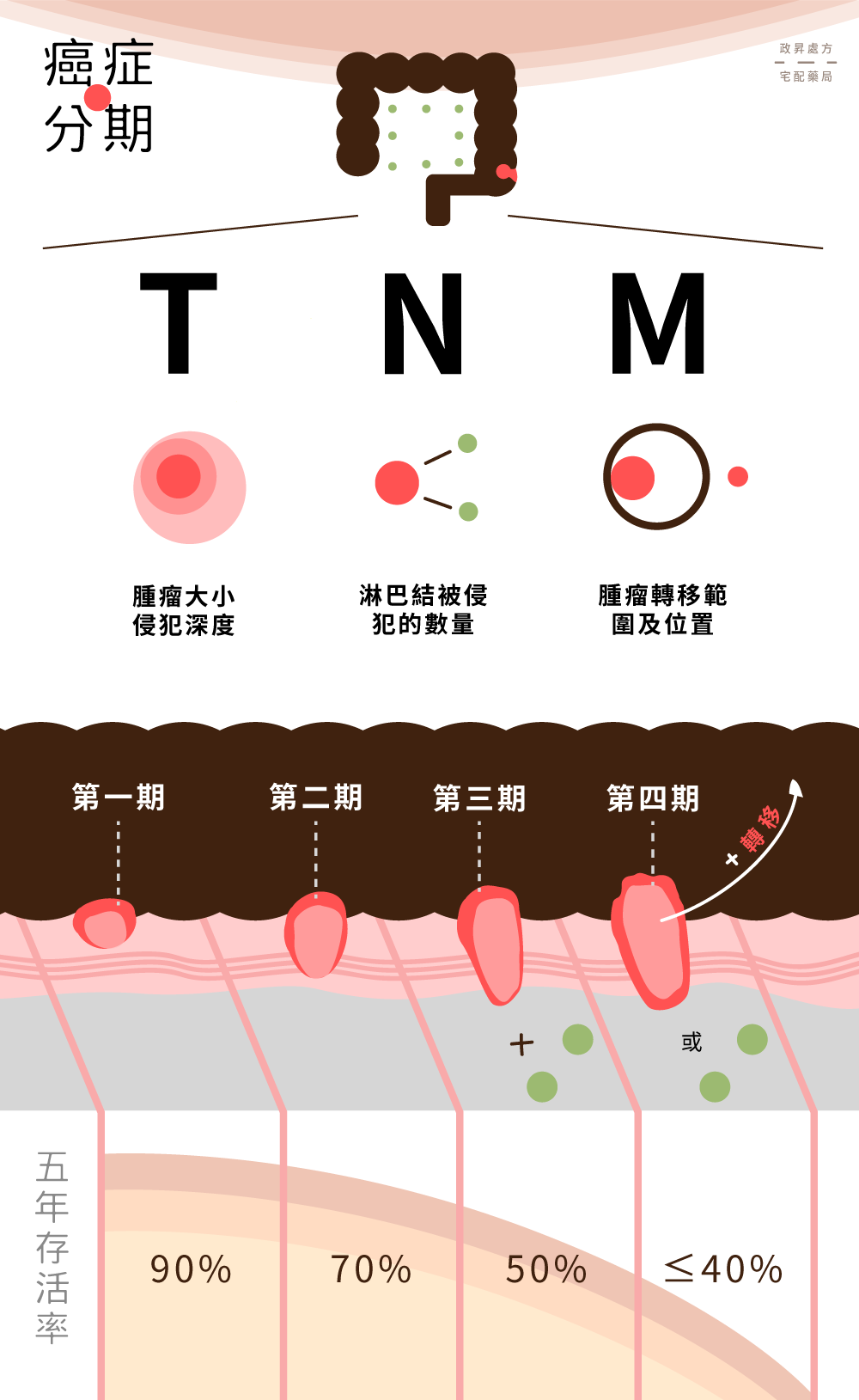
當患者確診為大腸癌時,醫生為了確定癌細胞的擴散情形、在體內的影響程度,會將癌症分期,除了幫助患者了解病情,也有助於癌症的後續治療。
- T:腫瘤侵犯腸壁的深度
- N:淋巴結轉移的數量
- M:遠端轉移的程度
每種判斷標準又因發生情況或嚴重度分為 T1-T4、N0-N2、M0-M2,後面的數字越大,代表越嚴重。
| 五年存活率 | 癌細胞侵犯深度 | 侵犯淋巴結 | 遠端轉移 | |
| 第一期 | 90% | 進入黏膜下層 (T1) 或通過黏膜下層生長至肌肉表層 (T2)。 | 無(N0) | 無(M0) |
| 第二期 | 70% | 生長到結腸或直腸的最外層,或已侵犯到附近的組織(T3-T4)。 | 無(N0) | 無(M0) |
| 第三期 | 50% | 侵犯腸壁的深度可能依病狀而異(T1-T4)。 | 有(N1-N2) | 無(M0) |
| 第四期 | 0-40% | 侵犯腸壁的深度可能依病狀而異(T1-T4)。 | 有(N1-N2) | 有(M1-M2) |
註:五年存活率是指,經確診五年後存活的機率。
大腸癌檢查方式
糞便潛血反應
較為廣泛的初步檢測方式,分為化學法及免疫法兩種。一般採用化學法的糞便潛血檢查,主要檢測過氧化酵素的活性,若患者有痔瘡、其他良性的腸胃道出血,或食物中含有過氧化酵素活性(動物血、眾多蔬菜),也會出現陽性反應。
另一種則是免疫法,只有人類的紅血球才會呈陽性反應,結果較為準確,可降低假陽性反應的發生,提高大腸直腸癌的檢出率。
肛門指診
可檢查出肛門以上七到十公分的直腸癌,百分之二十五的大腸直腸癌能透過肛門指診發現。
乙狀結腸鏡檢查
可檢查肛門以上三十五至六十公分的大腸直腸癌,可檢查出百分之五十以上的病例。
鋇劑灌腸攝影
常用於評估大腸問題的檢查,缺點是可能忽略多數的腺性息肉或半數的癌症病人,可探測出大於兩公分的病變,較小的病變則可能漏掉。
大腸鏡檢查
為最佳的檢查方式,可直接觀察大腸黏膜的狀況,若發現大腸息肉可直接切除或切片檢查,及早發現病灶。此檢查方式可能出現出血或腸穿孔的併發症,但發生機率較低,出血發生率為0.01%,腸穿孔發生率則為0.1-0.2%。
想遠離大腸癌,擁有正確的預防觀念是十分重要的,遵守以下的重要原則,才能腸保健康、活力滿滿。





